09112 Interoperabilität im Krankenhaus
|
Dieser Beitrag beleuchtet die Grundlagen der Interoperabilität im Gesundheitswesen, ihre Vorteile und Herausforderungen. Betrachtet werden die aktuellen Entwicklungen, die Herausforderungen, die technische Umsetzung einer Interoperabilitätsplattform (IOP) und die strategische Bedeutung der Interoperabilität für den Betrieb von vernetzten Medizinprodukten und IT-Systemen im Krankenhaus.
Die Voraussetzungen sind, dass das Krankenhaus seinen digitalen Reifegrad kennt oder bereits ermittelt hat sowie die Integration von Interoperabilität im Krankenhaus als selbstverständlich anerkennt und als ein strategisches Handlungsfeld einer unternehmerischen Digitalstrategie betrachtet. von: |
1 Einführung
Im Gesundheitswesen spielt die nahtlose Zusammenarbeit zwischen verschiedenen Akteuren und IT-Systemen eine entscheidende Rolle für die effektive und effiziente Patientenversorgung. Hier kommt die Interoperabilität ins Spiel – ein Schlüsselbegriff, der die Fähigkeit beschreibt, dass Gesundheitseinrichtungen, medizinische Geräte und digitale Systeme miteinander kommunizieren und Daten nahtlos austauschen können. In einer Zeit, in der die Informationsflut im Gesundheitswesen stetig zunimmt und die Zusammenarbeit zwischen verschiedenen Anbietern und Fachgebieten immer wichtiger wird, gewinnt die Interoperabilität eine immer größere Bedeutung.
Unter Interoperabilität im Gesundheitswesen versteht man zunächst die Fähigkeit, verschiedene Systeme, Daten und Informationen nahtlos miteinander auszutauschen und zu nutzen. Sie bezieht sich auf die reibungslose Kommunikation und Zusammenarbeit zwischen unterschiedlichen elektronischen Gesundheitsdatensystemen, medizinischen Geräten, Anwendungen und anderen IT-Systemen im Gesundheitswesen. Die Interoperabilität ermöglicht den sicheren und effektiven Austausch von Patienteninformationen und fördert die koordinierte und qualitativ hochwertige Versorgung der Patienten.
1.1 Relevanz
Die Relevanz von Interoperabilität im Gesundheitswesen manifestiert sich in mehreren Aspekten (Beispiele):
| 1. | Interoperabilität ermöglicht einen umfassenden Zugriff auf aktuelle und vollständige Patientendaten. Medizinische Fachkräfte können schnell auf wichtige Informationen wie medizinische Vorgeschichten, Diagnosen, Allergien, Medikationspläne und Laborergebnisse zugreifen. Dies ermöglicht eine fundierte und koordinierte medizinische Entscheidungsfindung, die sich positiv auf die Patientensicherheit und -versorgung auswirkt. |
| 2. | Interoperabilität unterstützt eine effiziente Datenübertragung und -integration. Durch den automatisierten Austausch von Daten zwischen verschiedenen Systemen und Anwendungen können medizinische Einrichtungen (auch Abteilungen) den manuellen Aufwand reduzieren, der normalerweise mit der Eingabe und Übertragung von Informationen verbunden ist. Dies spart Zeit und Ressourcen, verbessert den Workflow und ermöglicht eine effektive Nutzung von Personalressourcen. |
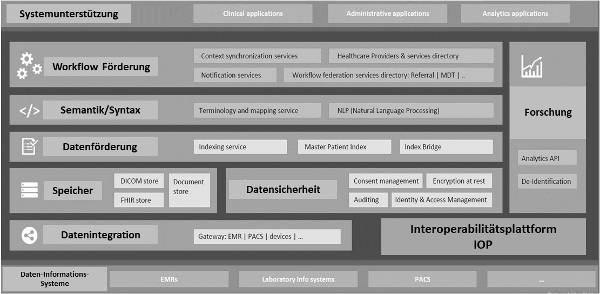
| 3. | Interoperabilität trägt zur Verbesserung der Zusammenarbeit und Kommunikation bei. Durch den einfachen Zugriff auf eine gemeinsame Plattform (Interoperabilitätsplattform – IOP) und den Austausch von Informationen können medizinische Fachkräfte fachrichtungsübergreifend wirkungsvoll zusammenarbeiten und ihr Fachwissen teilen. Dies führt zu einer besseren Koordination der Patientenversorgung und einem ganzheitlichen Behandlungsansatz. |
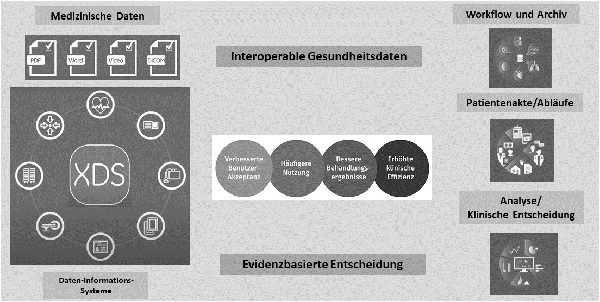
| 4. | Interoperabilität bietet neben den unmittelbaren Vorteilen für Patienten und medizinisches Fachpersonal auch langfristige Verbesserungsmöglichkeiten. Durch die Analyse von interoperablen Gesundheitsdaten können Krankenhäuser tiefgreifende Einblicke in die Zusammenhänge der Patientenbehandlung gewinnen und evidenzbasierte Entscheidungen treffen. Dies fördert die kontinuierliche Qualitätsverbesserung und ermöglicht die Identifizierung von Behandlungsmustern, die effektiver und kosteneffizienter sind. |
1.2 Standards
Fallbeispiel 1
Mangelnde Einigkeit über Standards im Gesundheitswesen Die Frage, welcher Standard verwendet werden soll, wenn festgestellt wird, dass es mehrere oder einfach zu viele Standards für einen Anwendungsfall gibt, behindert die Interoperabilität. Voraussetzung für eine Homogenität bei der Nutzung medizinischer Daten ist, dass sich die Anbieter der Informationssysteme (z. B. Medizinproduktehersteller) über die zu verwendenden Standards einig sind.
Mangelnde Einigkeit über Standards im Gesundheitswesen Die Frage, welcher Standard verwendet werden soll, wenn festgestellt wird, dass es mehrere oder einfach zu viele Standards für einen Anwendungsfall gibt, behindert die Interoperabilität. Voraussetzung für eine Homogenität bei der Nutzung medizinischer Daten ist, dass sich die Anbieter der Informationssysteme (z. B. Medizinproduktehersteller) über die zu verwendenden Standards einig sind.
Fallbeispiel 2
Standards im Gesundheitswesen sind nicht klar definiert. Viele Standards lassen bewusst ein gewisses Maß an Freiheit. So können beispielsweise mit der Integration von Gesundheitssoftware beauftragte Dienstleister selbst entscheiden, welche Daten verpflichtend sind und welche nicht. Syntaktische Standards ermöglichen es, unterschiedliche semantische Standards einzubeziehen. Der Freiheitsgrad kann durch die Verwendung von „Profilen” eingeschränkt werden. Für Betreiber von Gesundheitseinrichtungen ist es jedoch besonders schwierig, den Granularitätsgrad eines Interoperabilitätsstandards zu erkennen (z. B. durch die Inaugenscheinnahme eines DICOM Conformance Statement) und zu verstehen, ob er für den jeweiligen Anwendungsfall geeignet ist.
Standards im Gesundheitswesen sind nicht klar definiert. Viele Standards lassen bewusst ein gewisses Maß an Freiheit. So können beispielsweise mit der Integration von Gesundheitssoftware beauftragte Dienstleister selbst entscheiden, welche Daten verpflichtend sind und welche nicht. Syntaktische Standards ermöglichen es, unterschiedliche semantische Standards einzubeziehen. Der Freiheitsgrad kann durch die Verwendung von „Profilen” eingeschränkt werden. Für Betreiber von Gesundheitseinrichtungen ist es jedoch besonders schwierig, den Granularitätsgrad eines Interoperabilitätsstandards zu erkennen (z. B. durch die Inaugenscheinnahme eines DICOM Conformance Statement) und zu verstehen, ob er für den jeweiligen Anwendungsfall geeignet ist.
Fallbeispiel 3
Standards sind nicht vollständig definiert. Jeder neue Anwendungsfall, jedes neue Geschäftsmodell und jede neue Art von Datenquelle (z. B. Medizinprodukt, digitale Gesundheitsanwendung oder auch App) erhöht die Wahrscheinlichkeit, dass die erforderlichen Interoperabilitätsstandards fehlen. Es gibt immer noch keine nationale Organisation, die einen vollständigen Überblick über die Anforderungen an die Interoperabilität hat und der Entwicklung neuer Standards Priorität einräumt.
Standards sind nicht vollständig definiert. Jeder neue Anwendungsfall, jedes neue Geschäftsmodell und jede neue Art von Datenquelle (z. B. Medizinprodukt, digitale Gesundheitsanwendung oder auch App) erhöht die Wahrscheinlichkeit, dass die erforderlichen Interoperabilitätsstandards fehlen. Es gibt immer noch keine nationale Organisation, die einen vollständigen Überblick über die Anforderungen an die Interoperabilität hat und der Entwicklung neuer Standards Priorität einräumt.
1.3 Gematik
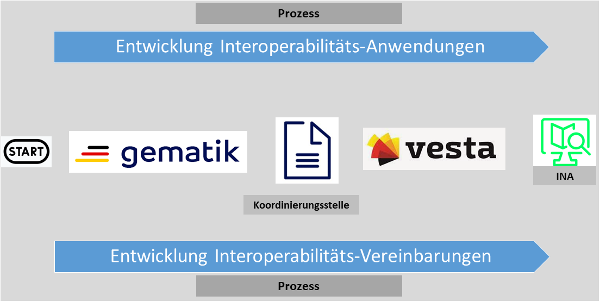
Die Bundesregierung hat die Etablierung einer interoperablen und sektorenübergreifenden Informations-, Kommunikations- und Sicherheitsinfrastruktur (Telematikinfrastruktur – TI) als die Basis für eine digitale und sichere Vernetzung im Gesundheitswesen mit dem § 306 SGB V in die Hände des Bundesministeriums für Gesundheit sowie der Spitzenorganisation des deutschen Gesundheitswesens gelegt und diese zur Umsetzung der Aufgabe gleichzeitig mit der Gründung der Gesellschaft für Telematik (Gematik) betraut. Die Gematik soll auch federführend den Prozess mitgestalten, der sich mit der Einführung von Interoperabilitätsstandards im Gesundheitswesen beschäftigt. Inzwischen gibt es zahlreiche Interoperabilitätsstandards.
Die Gematik hat eine Vielzahl dieser Beschreibungen und Dokumentationen in seinem Vesta-Verzeichnis (jetzt INA) aufgenommen, das im Juni 2017 an den Start gegangen ist. Als Ziele des Vesta-Interoperabilitätsverzeichnisses wurden formuliert:
| • | Interoperabilität von informationstechnischen Systemen stellen den Schlüssel zum sektorenübergreifenden digitalen Datenaustausch im deutschen Gesundheitswesen dar. |
| • | Durch die Verknüpfung von Vesta-Standards und dem Vesta- Informationsportal wird zukünftig übersichtlich und umfassend aufgezeigt, welche technischen Standards in welchen praktischen Anwendungen tatsächlich genutzt werden. |
| • | Dadurch unterstützt Vesta (jetzt INA) Möglichkeiten für Synergien und Kooperationen für Entwicklung, Förderung und Etablierung von elektronischen Anwendungen (eGA). |
| • | Diese Informationen tragen dazu bei, eine effizientere Finanzierung von Telemedizin-Anwendungen und Telemedizin-Projekten zu fördern. |
Vesta wurde zum 1. Februar 2023 von der zentralen Plattform für Interoperabilität INA abgelöst. Die Schwerpunkte von INA wurden auf dem Internetportal von INA thematisch zusammengefasst.
Abb. 5: Entwicklung zum Modell „Interoperabilität 2.0”, vereinfachte Darstellung
Zusätzlich hat das Bundesministerium für Gesundheit (BMG) eine neue Verordnung verabschiedet, die die Interoperabilität im Gesundheitswesen verbessern soll. Durch die „Gesundheits-IT-Interoperabilitäts-Governance-Verordnung” (GIGV) soll eine neue Koordinierungsstelle bei der Gematik geschaffen werden, die technische Standards, Profile und Leitfäden prüft und diese im Anschluss als verbindlich für den Austausch von Gesundheitsdaten festlegt. Dabei will man sich an bestehenden europäischen oder internationalen Standards ausrichten. Bei der Menge der zu berücksichtigenden medizinischen Anforderungen, Produkte, Anwendungen und Systeme sowie der Fülle der Vorschriften im Medizinprodukterecht ist das keine einfache Aufgabe. Parallel wurde beschlossen, dass bis zum 30. November 2021 ein interdisziplinäres Expertengremium ins Leben gerufen werden sollte, dass die Gematik-Koordinierungsstelle unterstützt und zunächst für 18 Monate aktiv ist. Das Expertengremium soll aus Mitgliedern der Gematik, der Kassenärztlichen Bundesvereinigung, des GKV-Spitzenverbands, der Verbände der Gesundheits-IT, den Bundesländern, Patientenorganisationen und weiteren Fachgesellschaften bestehen.
2 Voraussetzungen
Bei der Betrachtung der Prozessabläufe in deutschen Gesundheitseinrichtungen fällt eine Vielzahl von Technologien auf, die längst überholt sind. Ein besonders greifbares Beispiel sind die gängigen Kommunikationskanäle und Speichermedien. Der Informationsaustausch findet immer noch weitgehend auf Papier, per Fax oder Telefon und mit mobilen Datenträgern z. B. USB-Sticks oder CDs/DVDs statt.